監修産婦人科医

・昭和59年徳島大学医学部卒業
・東京医科歯科大学産婦人科、都立病院等に勤務
・平成7年9月、横浜市都筑区にてにしだファミリークリニック開業
・平成30年3月閉院 ・産婦人科医・専門:内分泌(思春期・成人の卵巣機能不全、不妊症、更年期)
子宮頸がんを知っていますか?10代後半〜20代前半でも発症する可能性があり、発見が遅れると子宮摘出を余儀なくされる事もあります。
もし、子宮を全て摘出してしまうと、妊娠できなくなりますから、女性のライフプランに大きな影響が出ます。
予防のためにワクチンが開発・運用されていますが、子宮頸がんワクチンの副反応など、若い人にこそ知っておいて欲しいことがあります。
クリックで好きな場所から読める 非表示
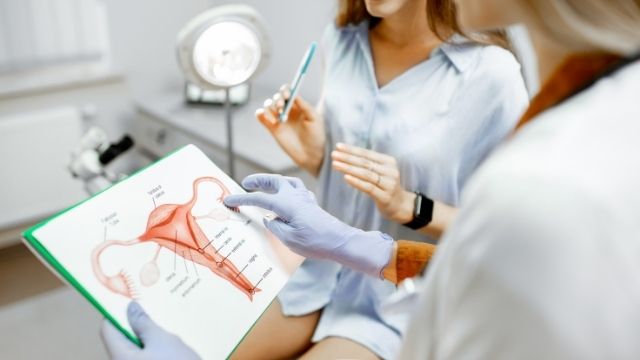
子宮頸がんとは
子宮頸部にできるがん
子宮頸部は、子宮の入り口部分になります。膣から見た時に、一番奥に見えている部分が子宮腟部、その奥の子宮内部につながる細い道が子宮頸管です。
子宮頸がんとは、この子宮腟部と子宮頸管に発生するがんのことです。
発生場所によって2種類に分けられる
子宮腟部や頸管には、扁平上皮という細胞と円柱上皮細胞という2つの細胞があります。この境目付近で発がんすることが多いです。
扁平上皮がん
子宮頸部の扁平上皮細胞にできるがんのことです。約80%がこの種類になります。
腺がん
子宮頸部の円柱上皮細胞にできるがんのことです。子宮頸がんに罹患した内、約20%が腺がんになります。以前までは5%ほどでしたが、近年増加しています。
頚管部で発生する事が多いため発見しにくく、早い段階からリンパ節に転移する事もあります。また、放射線治療や化学療法が効きにくく、卵巣転移などの頻度が高いです。
そのため扁平上皮がんに比べて治すことが難しいとされています。
上皮内がんと浸潤がん
上皮内とは、臓器の粘膜や皮膜をおおっている表面の浅い部分のことを指しましす。この浅い部分にがんが留まっている状態が上皮内がんです。上皮内がんは、一般的ながんになる一歩手前の状態で、一般的ながんとは区別されます。
がんが進行すると、上皮内に留まらず一段下にある基底膜を破ってがんが浸潤します。この状態になると浸潤がんとなり、一般的ながんと同じ扱いになります。
主な原因はHPV
HPV(ヒトパピローマウィルス)に持続感染することによって発症することが判明しています。主な感染源はセックスと考えられており、近年、初体験の若年化が進んでいることが、発症者の若年化に関係していると考えられています。
HPVは100種類以上
その内、(16型、18型、52型、58型、33型、31型、35型)などがハイリスクである事がわかっています。「誰でも生涯で1度は罹る」と言われるほど、誰でも罹る可能性があります。
通常であれば自分の免疫力によって排除されるため問題になりませんが、罹った人のうち一部だけが、子宮頸がんを発症すると考えられています。
HPV以外では、喫煙が子宮頸がん発症のリスクを高めると考えられています。
自覚症状
初期段階では半数以上の人に、自覚症状がありません。しかし、進行していくと、ほとんどの人がセックス後に出血したり、おりものに血が混じるようになります。
いつ気付けるか
がん化する前に発見することがポイント
子宮頸がんはほとんどの場合、いきなりがん化するのではなく、最初は異形成(細胞が今後がん化する可能性が高い状態)になり、5〜10年ほどかけて進行していくと考えられています。
異形成には軽度・中等度・高度と段階があり、高度に進むほどにがんになる可能性が高くなります。(異形成が見つかったからと言って、必ずがんになるわけではありません。)
軽度・中等度異形成であれば、経過観察になることが一般的です。上皮内がんは、がん化する前に異形成が発生するため、この異形成で発見することがポイントになります。しかし、この異形成の状態では自覚症状が無いため、自分で気づくことができません。
子宮頸がん検診によって発見される場合がほとんどです。
20代から定期的に検診を受けてください
子宮がん検診はスクリーニング検査です。異常が出たら精密検査に進みます。対象年齢は、20歳以上のセックス経験有るすべての女性になります。自覚症状が無くても、2年に1回は必ず受けましょう!
20代の受診率が低い
残念なことに20代の受診率が最も低いです。異形成を含めると20代前半から罹患率が高くなる子宮頸がんでは、ゆゆしき事態です。
「まだ20代だし、がんになるわけない」と思うのも理解できますが、早期発見できない場合、妊娠できなくなる可能性があります。
ご自身の人生のために受診を強く勧めます。
検診のリアル
問診(質問)
生理痛の有無や、生理サイクルが順調かを確認します。
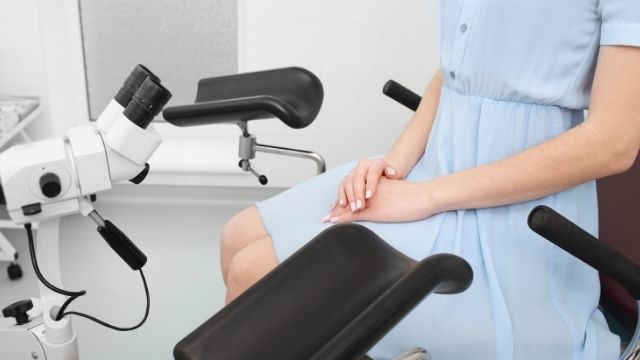
視診
子宮頸がんは目視で発見することが可能ながんのため、膣鏡を使用して子宮頸部を目で見ます。
細胞診
子宮頸部(腟部)をヘラやブラシなどで優しくこすって、細胞を採取します。痛みはほとんどありません。この様に細胞を直接採れるため、子宮頸がんは検査しやすいがんと言えます。(生理中でも検査は出来ますが、正しい結果が得られない事もあるので、なるべく避けましょう。)
検査結果
異常なし or 異常あり(要精密検査)どちらかの結果が出ます。
異常なし
異常がなければ、2年後に再検査を受けてください。*2年ごとに子宮頸がん検診を受け続ける必要があります。
異常あり
二次検査(精密検査)へ進みます。子宮頸部に異形成などが発見された可能性があるため、直ちに婦人科を受診してください。
二次(精密)検査
異形成のレベルによって、検査内容が変わりますが、基本的にはこの3つを実施します。
ハイリスクHPV検査
HPVの中でも、子宮頸がんの原因になるリスクが高い13種類に感染していないか確かめます。
コルポスコピー(膣拡大鏡診)
膣鏡を使用して膣を拡げる所までは、一次検査の視診と変わりません。その後に、肉眼で確認するのか、拡大鏡を使うかの違いです。肉眼で見るより詳細に確認することができます。
*ちなみにコルポスコピーとは膣拡大鏡の名称です。
生検(組織検査)
病変と思われる組織の小片を少し採って、小片を直接顕微鏡で確認します。がんの最終診断に使用される方法のため精度は高いです。
迷ったら病院へ
上皮内に初期のがんがある場合は、半数以上が無症状です。進行すると、セックス中や後に出血がある場合があり、さらに進行が進むと、悪臭を伴う血性のおりものが出ます。
子宮外に浸潤(がんが外部に染み出すこと)した場合には、不正出血、経血量の増加、骨盤の痛み、下腹部痛、腰痛、血便、血尿、下肢のむくみなど色々な症状が出ます。
もし心当たりがある場合は、すぐに病院に行って下さい。
どのように治すのか?
子宮頸がんには、手術療法、放射線治療、化学治療の3つが標準治療(効果が確認されている治療)とされています。
※進行具合によって、治療方法は変わります。担当医師とよく相談して指示に従って下さい。
手術治療
がん化の進行を防ぐために切除する方法は有効です。再発リスクの判定や補助治療の特定が正確にできるメリットがあります。
初期のがん(上皮内がん)の場合
検診で発見されるがんの60%以上は上皮内がんです。子宮頸部は上皮と間質の2つで構成されていますが、まだ間質にまで入り込んでいない状態が初期のがん(上皮内がん)です。
子宮頸部を円錐状に切り取る子宮頸部円錐切除術を行います。この手術は子宮を取らなくて済むため、術後の妊娠も可能です。切除した病変を調べて、今後の治療方針を決定します。切断面にがん細胞が残っていない場合は治療終了となります。
がん細胞が残っている場合は、再び子宮頸部円錐切除術を行うか、単純子宮全摘出術を行います。再発の可能性が高い or 妊娠を希望しない場合には、この単純子宮全摘術が行われます。
この手術をしても、卵巣は残りますので女性ホルモンの低下はありません。膣もしっかり残るため、術後のセックスに影響はほとんどありません。
浸潤がんの場合
単純子宮全摘出術が基本となりますが、血管やリンパ管などに浸潤していると、付近にある骨盤リンパ節や子宮を支える基靭帯などを切除する拡大手術が必要になります。
放射線治療
手術治療との違い
手術治療では卵巣を温存することができますが、骨盤リンパ節や、基靭帯を切除した場合は、排尿や排便に障害が出る可能性があります。放射線治療の場合は、切除しませんから排尿や排便障害は起こりません。
しかし、卵巣にダメージを与えてしまうため、卵巣機能が損なわれる場合が多いです。このように一長一短な面があります。
放射線治療は2種類
手術後の補助的な効果を期待して行われる術後補助治療と、放射線で完治を目指す根治照射の2種類があります。
根治照射
上皮内がんは放射線治療がよく効きます。そのため、手術無しで放射線治療のみで治せる可能性もあります。治癒を目指した標準的な治療の場合は、外から放射線を当てる外部照射と、膣内から放射線を当てる膣内照射を同時に実施します。
さらに化学療法を足して、同時化学放射線治療をすると効果がアップします。欧米では、進行期でサイズが大きながんの場合は、手術よりこちらの治療法が主流になっています。
術後補助療法
標準的な補助治療は、術後の再発リスク因子を減らすために行われます。
術後の再発リスク因子
- がんの大きさ
- がんの子宮頸部組織への浸潤の深さ
- がんの子宮頸部組織内の血管やリンパ管への浸潤の有無
- がんの子宮頸部周囲組織への浸潤
- がんの骨盤リンパ節転移の有無
このように、再発リスク因子は多種多様なため、状況によって対応は変化します。
緩和照射
骨転移や脳転移が起きてる場合、治すことはできませんが、痛みを緩和することが出来るために実施されます。
化学療法(抗がん剤治療)
放射線治療と同時に実施されることや、手術後に再発防止策として実施されることがあります。メインの治療法というより、補助的な側面が強くなります。
予防するには
HPVワクチン
子宮頸がんの原因であるHPVは、100種類以上ありますが、そのうち16型と18型の2種類が50〜70%を占めることがわかっています。そのため、この特定のHPVに対応したワクチンを打つことが奨励されています。
予防接種は、初体験までに接種することが推奨されており、数カ月の間隔を空けながら半年で合計3回接種する必要があります。
日本で受けることができるワクチンは、2つの型に有効なワクチン(2価)と4つの型に有効なワクチン(4価)の2種類に加えて、9つの型に有効なワクチン(9価)が2020.7に承認されました。
海外では4価、9価ワクチンが主流となっています。オーストラリアでは、子宮頸がんワクチンが成功しており、WHOの予測では2028年に根絶すると予測されています。
しかし、海外に比べて日本は遅れているため、WHOから名指しで指摘されています。これだけ有効とわかっており、WHOも推進しているHPVワクチンがなぜ日本で遅れているのでしょうか?
ワクチンの副反応
2009.12に初めてワクチン接種が実施され、2013.4には女子中高生を対象にした定期接種が開始されました。積極的に定期予防接種を進めたことにより、12歳〜16歳では70%を上回る接種率になりました。
しかし、定期予防接種による副反応が相次いで報告され、重篤な副反応と考えられる症状の方も出てきてしまいました。そのため厚生労働省は積極的に予防接種を進めることを、開始からわずか2か月後の2013.6に中止しました。現在は接種率1%まで落ち込んでいます。
オーストラリアなどの成功例があり、ワクチンの有効性は認められています。しかし、副反応が起きていることも事実です。副反応を発症したほとんどは、10代前半の将来有望な女性達でした。抱えている症状の大きさを考えると胸が痛みます。
救済制度
副反応と思われる症状が出ている場合は、厳密な因果関係ははっきりしなくても、症状が予防接種によって起こることを否定できない場合であれば対象となる可能性があります。
ワクチンのこれから
厚生労働省や、日本産婦人科学会はワクチン接種を奨励しています。ワクチン については、日本産婦人科学会のお知らせを参考にしてください。
定期的な子宮頸がん検診で予防できる
20歳を超えてからは、定期的な子宮頸がん検診を受けてください!ワクチンを打たなくても、定期的に子宮頸がん検診を受けることで早期発見(前がん状態)できますので、予防効果はあります。
*仮にワクチンを受けていても、子宮がん検診をしなくて良いわけではありません。2年に1回は必ず受診する必要があります。
もっと詳しく知りたい人へ
もっと詳細に知りたい方は、日本婦人科腫瘍学会より「患者さんとご家族のための子宮頸がん・子宮体がん・卵巣がん 治療ガイドライン」が出版されていますので、書籍を読まれることをオススメします。
*がん治療は日々研究されていますので、常に最新バージョンを読んで下さい。